 临床表现
临床表现
临床表现:
1.肿瘤的部位和大体观 黑色素瘤可发生于阴道的任何部位,多数文献报道肿瘤常位于阴道的下1/3段(占58%~66%),前壁多见(占45%)。肿瘤直径0.2~10cm不等,单发病灶多见,病灶颜色从棕色到黑色不一,亦有无色素者,病变形态多样,可呈扁平黑斑、结节状、息肉状、菜花状、乳头状或表面溃疡形成。
2.临床症状 最常见的症状为阴道出血(80%)、阴道排液(7%)或阴道肿块(13%),少数患者无症状,体检时发现阴道内有异常。有的阴道排液呈黑水样,称作“黑带”,从出现症状到就诊行检查评估的时间从2天~4个月不等,平均2.4个月。合并感染时可有血性恶臭脓性分泌物,晚期可出现腹部下坠疼痛、大小便困难。
 治疗
治疗
治疗:
1.手术治疗 阴道黑色素瘤既往被认为是放射和化疗抵抗的肿瘤,因此手术成为可手术患者的主要治疗选择,一般认为阴道下段病变的处理类似于外阴癌,而阴道上段的癌采用更加广泛的切除术。但阴道黑色素瘤究竟应该采取什么样的治疗模式,淋巴结切除是否有治疗意义,各位学者的观点不一,每一类型的治疗方法都有长期存活的报道。
Reid和他的同事们报道了他们治疗15例阴道黑色素瘤患者的临床材料,并结合既往文献报道的且符合条件的115例患者,共130例,观察治疗方法对阴道黑色素瘤生存的影响。其中105例具有足够的资料,可供治疗分析,治疗手段分为4组:仅手术治疗组(55例)、放射治疗组(26例)、手术+放疗组(11例)、手术+放疗+辅助化疗组(13例)。结果发现,尽管手术有提高患者总生存和无瘤生存期的倾向,但4组间比较缺乏统计学上的差异。作者又把55例手术治疗者分为2组:保守治疗(大的局部切除、部分阴道切除术)和根治性手术(根治性子宫切除、全阴道切除术及盆腔去脏术),统计结果没有一组患者显示出更加好的生存倾向或较好的无瘤生存期。类似的结果在其他的文献中也有报道。
1998年,Buchanan报道1例仅实施大的局部切除术患者无瘤生存13年,作者同时复习文献报道的66例,把67例的治疗方法分为5组:大的局部切除术、根治性手术(阴道全切除术或去脏手术)、放疗组、大的局部切除术+放疗、其他(未治疗或化疗)。结果2年和5年生存率及平均生存期在5种治疗类型中无显著性的差异,虽然根治性手术有较好的平均生存期的倾向,但亦未达统计学上的差异。
最近Tjalma报道9例原发性黑色素瘤,仅1例存活超过5年。作者又总结既往的文献报道,发现生存超过5年的患者仅有21例,这些长期存活的患者采用的治疗方法几乎是均等的,放疗、根治性手术及大的局部切除术所占的比例均为27%。
基于阴道黑色素瘤容易阴道局部和盆腔复发的特点,有些作者提倡采取根治性手术来预防和控制复发。1994年,Van Nostrand总结他们治疗8例阴道黑色素瘤的材料,结合从1949年到作者报道时他人报道的119例阴道黑色素瘤患者,发现采用根治性手术者的2年生存率为48%,显著高于保守治疗者的20%,但5年生存率不存在差别,作者建议用根治性手术治疗病变<10cm2的原发性阴道黑色素瘤。由于作者的观点与当今肿瘤治疗个体化和逐渐趋于保守的潮流相反,加上作者采用的统计学处理方法不十分合适及选材和处理的偏差,该篇论文受到一些同行人士的批评。
Geisler采用更加广泛的手术(包括全盆去脏术、前和后盆腔去脏术、双侧腹股沟淋巴结切除术、盆淋巴切除术加结肠或回肠阴道再造成形术)治疗3例原发性阴道黑色素瘤和1例尿道黑色素瘤,4例全部淋巴结阴性,除1例死于合并症外,3例到作者报道时分别无瘤生存97个月、78个月和31个月,作者认为深度>3mm的阴道和尿道黑色素瘤可能从初治的全盆去脏手术中获益。
鉴于根治性手术并没有显著的提高阴道黑色素瘤患者的远期生存,多数作者认为具有1~2cm的手术切缘的大的局部切除术,将是大部分阴道黑色素瘤患者的较为合理的选择。
2.放射治疗 恶性黑色素瘤以前被认为是一种放射抗拒肿瘤,常规分割放疗无效。20世纪70年代人们对放射治疗黑色素瘤逐渐感兴趣,认识到黑色素瘤对放射线抗拒时由于黑色素瘤的存活有一个宽大的肩区,放疗后细胞亚致死损伤修复能力强。与常规的放射剂量(180cGy/次)相比,单次大剂量的分割放疗(≥400cGy/次)可使皮肤黑色素瘤达到较高的部分和完全缓解率。大剂量的分割放疗开始尝试逐渐用于阴道黑色素瘤的治疗,患者可以很好耐受放疗反应,并获得了使人鼓舞的好效果。阴道黑色素瘤的放疗采用体外照射和腔内放疗结合的方法,Harwood用大剂量分割(≥400cGy/次)治疗头颈部的皮肤黑色素瘤,获得85%的完全缓解,而用较小剂量的分割放疗仅有28%的完全缓解率,作者同时治疗4例阴道黑色素瘤,均获完全缓解,其中2例在28个月内复发。Harrison等用大剂量分割放疗治疗3例阴道黑色素瘤患者,局部得到较好的控制,并且1例长期存活。
原发性阴道黑色素瘤行局部大的肿瘤切除术,术后辅助于放射治疗,与根治性手术一样达到很好的局部控制,避免根治性手术所带来的手术病率和器官结构、功能的破坏。Irvin报道他们30年间治疗的7例阴道黑色素瘤患者,2例单用大的局部切除术的患者全部局部复发,2例近距离照射的患者也全部复发,只有大的局部切除+术后高剂量分割放疗的患者(800cGy/次),到患者死亡为止仍能获得持续的局部控制,作者认为需要行大剂量放疗的前瞻性研究。
3.化疗及免疫治疗 阴道黑色素瘤的化疗效果差,常用的药物为DTIC(三嗪咪唑胺)、长春新碱(VCR)、洛莫司汀(
CCNU,乙
环己亚硝脲)、
顺铂(DDP)等。给药途径可选用静脉给药或高选择性盆腔动脉插管。
卡莫司汀(BCNU):150mg/㎡静脉滴注,第1天,每6~8周1次。
达卡巴嗪(DTIC):200~220mg/㎡,静脉滴注第1~3天,每3~4周1次。
顺铂(DDP):25mg/㎡,静脉滴注第1~3天,每3~4周1次。
他莫昔芬10mg,2次/d,口服。
Tan用B
DPT方案治疗13例合并有远处转移和局部晚期的黑色素瘤患者,包括1例阴道黑色素瘤,该方案对阴道黑色素瘤无效,总的反应率为46.2%,患者一般都能耐受化疗反应。
免疫治疗仅作为晚期和复发患者的辅助治疗,目前还未见有关阴道黑色素瘤系统的免疫治疗报道。Zarcone报道1例妊娠合并阴道黑色素瘤的患者,剖宫产后给予干扰素治疗,使T4细胞增多,CD4/CD8的比值增加,作者认为免疫系统在生殖道黑色素瘤中起着重要的调节作用。
 预后
预后
预后:阴道黑色素瘤的生存率和预后因素:
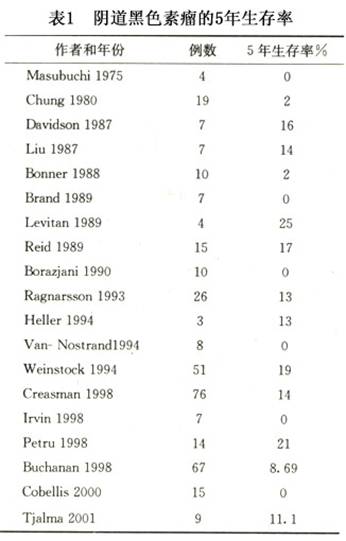
1.生存率 阴道黑色素瘤是一高度恶性的肿瘤,由于阴道丰富的淋巴网络和易血道转移倾向,导致早期患者常常合并转移。5年生存率低,表1列出了一些作者报道的有关阴道黑色素瘤的5年生存率。
2.肿瘤复发 阴道黑色素瘤出现复发和转移后预后极差,Reid报道该病复发率为62.3%,40.7%为阴道局部复发,19.7%为区域复发(盆腔、外阴、膀胱和尿道),39.5%为远处转移。肺部为最常见的转移部位,大部分有远处转移的患者同时合并有盆腔的复发。
虽然复发后患者的预后极差,但积极的治疗仍可使部分患者长期生存。治疗方法可采用手术、放疗、放疗+手术、化疗等方法。Chung报道1例在初次治疗28个月复发的患者,再施以阴道切除术、根治性的外阴切除术、腹股沟淋巴结和盆淋巴结切除术,到文献报道时已无瘤生存12.75年。Davis报道1例阴道黑色素瘤分别在初治后9个月和12个月复发,每次复发后采用大的切除术,此患者在文献报道时已无瘤生存16年。Reid报道15例阴道黑色素瘤患者,5例采用放射治疗,2例用以复发的治疗,2例复发者均采用大剂量的分割疗法,1例放疗后施以子宫全切术和全阴道切除术,文献报道时已无瘤生存22个月。另1例也得到75%的局部控制。Stellato报道1例根治性手术后的阴道黑色素瘤患者,初治5个月后出现肺部转移,患者给以福莫司汀(fotenustine)和DTIC联合化疗,8个疗程,同时辅以干扰素治疗。
与肿瘤生存有关的预后因素包括:肿瘤的大小、肿瘤的厚度、肿瘤的有丝分裂指数及肿瘤的分期。
3.预后因素分析
(1)肿瘤的大小:肿瘤的大小与患者的生存有关。Reid报道肿瘤直径<3cm者生存期显著长于肿瘤直径>3cm者,二者比较差异有显著性(P=0.024)。Buchanan也报道肿瘤直径<3cm的患者平均生存期为41个月,显著好于病灶直径≥3cm者的12个月(P=0.0024),13例生存超过5年的患者,11例(84.6%)肿瘤直径<3cm,作者认为这可能是由于阴道黑色素瘤有微小的浸润就预示着患者预后不良,肿瘤的直径大微小浸润的面积大,这种不良的倾向就更加明显。Petru等报道14例阴道黑色素瘤,5例肿瘤直径≤3cm,3例(43%)生存超过5年,7例肿瘤直径大于3cm者无1例生存超过5年,其他潜在的预后因素如肿瘤的位置、患者年龄、FIGO分期、侵犯深度、Chung分级、组织细胞类型、血管受累、溃疡形成、P53的表达、治疗方法等与病人的结局无关。
(2)肿瘤的厚度:在外阴及皮肤黑色素瘤中,肿瘤的厚度与疾病的生存有显著的一致关系,但在阴道黑色素瘤中这种关系不肯定。Reid发现就诊时的肿瘤的厚度≤6mm者无瘤生存期显著好于>6mm者(P=0.015)。Buchanan所总结的材料中未发现肿瘤厚度与肿瘤预后之间的关系,作者分析原因在于患者就诊时疾病期别比较晚,肿瘤厚度平均已达6.26mm,18例有肿瘤厚度记录的患者,只有5例肿瘤厚度<2mm。为观察肿瘤<2mm是否存在有较好生存优势,作者又分析10例生存期超过5年的患者,有2例肿瘤深度<2mm,生存超过10年的3例患者只有1例是深度<2mm,未显示出微小浸润具有较好生存期的优势,需要更多深度<2mm患者来证实这种优势,对于罕见的阴道黑色素瘤来说是太困难了。
(3)肿瘤的有丝分裂指数:Borazjani分析10例阴道黑色素瘤,发现与患者平均生存期有关的惟一指标是有丝分析指数,分裂指数<6/10HPF的生存期为21个月,显著好于>6/10HPF者的7个月(P=0.04),而肿瘤的位置、侵犯深度、生长方式、血管浸润、肿瘤的交界活动等与生存期无关。
(4)期别:众多的研究材料表明肿瘤的FIGO分期和ACJJ的分期与肿瘤的预后无显著性的关系。



 流行病学
流行病学
 病因
病因
 发病机制
发病机制
 临床表现
临床表现
 并发症
并发症
 实验室检查
实验室检查
 其他辅助检查
其他辅助检查
 诊断
诊断
 鉴别诊断
鉴别诊断
 治疗
治疗
 预后
预后
 预防
预防